Thorazine 50mg, 100mg Chlorpromazine Použití, vedlejší účinky a dávkování. Cena v internetové lékárně. Generické léky bez předpisu.
Co je Thorazin 50 mg a jak se používá?
Thorazin je lék na předpis používaný k léčbě příznaků schizofrenie, psychotických poruch, nevolnosti a zvracení, úzkosti před operací, intraoperační sedace, nezvladatelné škytavky a akutní intermitentní profyrie (svědění a puchýře na kůži). Thorazin lze užívat samostatně nebo s jinými léky.
Thorazin patří do třídy léků nazývaných antipsychotika, fenothiazin.
Není známo, zda je přípravek Thorazin 50 mg bezpečný a účinný u dětí mladších 6 měsíců.
Jaké jsou možné vedlejší účinky přípravku Thorazin 100 mg?
Thorazin 100 mg může způsobit závažné nežádoucí účinky, včetně:
- nekontrolované pohyby svalů v obličeji,
- ztuhlost v krku,
- sevření v krku,
- potíže s dýcháním nebo polykáním,
- točení hlavy,
- zmatek,
- míchání,
- pocit nervozity,
- problémové spaní
- slabost,
- otok nebo výtok prsou,
- křeče (záchvaty),
- zežloutnutí kůže nebo očí (žloutenka),
- horečka,
- zimnice,
- vředy v ústech,
- kožní vředy,
- bolest krku,
- kašel,
- velmi ztuhlé (tuhé) svaly,
- vysoká horečka,
- pocení,
- zmatek,
- rychlý nebo nerovnoměrný srdeční tep a
- otřesy
Pokud máte některý z výše uvedených příznaků, okamžitě vyhledejte lékařskou pomoc.
Mezi nejčastější vedlejší účinky Thorazinu patří:
- ospalost,
- suchá ústa,
- ucpaný nos,
- rozmazané vidění,
- zácpa,
- impotence a
- potíže s orgasmem
Informujte lékaře, pokud máte jakýkoli nežádoucí účinek, který vás obtěžuje nebo který neustupuje.
To nejsou všechny možné vedlejší účinky Thorazinu. Pro více informací se zeptejte svého lékaře nebo lékárníka.
Zavolejte svého lékaře o radu ohledně nežádoucích účinků. Nežádoucí účinky můžete hlásit úřadu FDA na čísle 1-800-FDA-1088.
POPIS
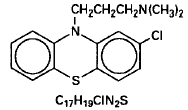
Thorazin (chlorpromazin) je 10-(3-dimethylaminopropyl)-2-chlorfenothiazin, dimethylaminový derivát fenothiazinu. Je přítomen v orální a injekční formě jako hydrochloridová sůl a v čípcích jako báze.
— Jedna kulatá, oranžová, potahovaná tableta obsahuje chlorpromazini hydrochloridum takto: 10 mg s potiskem SKF a T73; 25 mg s potiskem SKF a T74; 50 mg s potiskem SKF a T76; 100 mg potištěné SKF a T77; 200 mg s potiskem SKF a T79. Neaktivní složky obsahují kyselinu benzoovou, sodnou sůl kroskarmelózy, D&C Yellow č. 10, FD&C Blue č. 2, FD&C Yellow č. 6, želatinu, hydroxypropylmethylcelulózu, laktózu, stearát hořečnatý, methylparaben, polyethylenglykol, propylparaben, mastek, oxid titaničitý a stopová množství jiných neaktivních složek.
Spansule® kapsle s prodlouženým uvolňováním — Každá tobolka Thorazin (chlorpromazin) Spansule® je připravena tak, že počáteční dávka se uvolní okamžitě a zbývající léčivo se uvolňuje postupně po dlouhou dobu.
Každá tobolka s neprůhledným oranžovým víčkem a přírodním tělem obsahuje chlorpromazini hydrochlorid v následujícím složení: 30 mg s potiskem SKF a T63; 75 mg s potiskem SKF a T64; 150 mg s potiskem SKF a T66. Neaktivní složky se skládají z benzylalkoholu, síranu vápenatého, cetylpyridiniumchloridu, FD&C Yellow č. 6, želatiny, glyceryldistearátu, glycerylmonostearátu, oxidu železitého, povidonu, oxidu křemičitého, laurylsulfátu sodného, škrobu, sacharózy, oxidu titaničitého, vosku a stopových množství jiných neaktivních složek.
Ampuls — Každý ml obsahuje ve vodném roztoku chlorpromazin hydrochlorid, 25 mg; kyselina askorbová, 2 mg; hydrogensiřičitan sodný, 1 mg; chlorid sodný, 6 mg; siřičitan sodný, 1 mg.
Vícedávkové lahvičky — Každý ml obsahuje ve vodném roztoku chlorpromazin hydrochlorid, 25 mg; kyselina askorbová, 2 mg; hydrogensiřičitan sodný, 1 mg; chlorid sodný, 1 mg; siřičitan sodný, 1 mg; benzylalkohol, 2%, jako konzervační prostředek.
Sirup — Každých 5 ml (1 čajová lžička) čiré tekutiny s příchutí pomerančového pudinku obsahuje chlorpromazin hydrochlorid, 10 mg. Neaktivní složky se skládají z kyseliny citronové, příchutí, benzoátu sodného, citrátu sodného, sacharózy a vody.
Čípky — Každý čípek obsahuje chlorpromazin, 25 nebo 100 mg, glycerin, glycerylmonopalmitát, glycerylmonostearát, hydrogenované mastné kyseliny kokosového oleje a hydrogenované mastné kyseliny palmojádrového oleje.
INDIKACE
K léčbě schizofrenie.
Ke kontrole nevolnosti a zvracení.
Pro úlevu od neklidu a obav před operací.
Pro akutní intermitentní porfyrii.
Jako doplněk při léčbě tetanu.
Ke kontrole projevů manického typu maniodepresivního onemocnění.
Pro úlevu od neřešitelné škytavky.
K léčbě závažných poruch chování u dětí (1 až 12 let) vyznačujících se bojovností a/nebo výbušným hyperexcitabilním chováním (nepřiměřeným bezprostředním provokacím) a ke krátkodobé léčbě hyperaktivních dětí, které vykazují nadměrnou motorickou aktivitu s doprovodnými poruchami chování sestávajícími z některých nebo všech následujících příznaků: impulzivita, potíže s udržením pozornosti, agresivita, labilita nálady a špatná tolerance k frustraci.
DÁVKOVÁNÍ A PODÁVÁNÍ
DOSPĚLÍ
Přizpůsobte dávkování jednotlivci a závažnosti jeho stavu, s vědomím, že vztah mezi miligramem a miligramem účinnosti mezi všemi dávkovými formami nebyl přesně klinicky stanoven. Je důležité zvyšovat dávku, dokud nejsou příznaky pod kontrolou. Dávkování by se mělo u oslabených nebo vyhublých pacientů zvyšovat postupně. Při pokračující léčbě postupně snižujte dávku na nejnižší účinnou udržovací hladinu poté, co byly symptomy po rozumnou dobu pod kontrolou.
Obecně mohou být doporučená dávkování pro jiné perorální formy léčiva aplikována na kapsle s prodlouženým uvolňováním značky Spansule® na základě celkové denní dávky v miligramech.
100mg a 200mg tablety jsou určeny k použití u těžkých neuropsychiatrických stavů.
Zvyšte parenterální dávku pouze v případě, že nedošlo k hypotenzi. Před použitím IM si přečtěte DŮLEŽITÉ POZNÁMKY K INJEKCI.
Starší pacienti – Obecně platí, že pro většinu starších pacientů jsou dostatečné dávky v nižším rozmezí. Protože se zdá, že jsou náchylnější k hypotenzi a neuromuskulárním reakcím, měli by být tito pacienti pečlivě sledováni. Dávkování by mělo být přizpůsobeno jednotlivci, reakce by měla být pečlivě sledována a dávka by měla být odpovídajícím způsobem upravena. U starších pacientů by měla být dávka zvyšována postupně.
Psychotické poruchy – zvyšujte dávku postupně, dokud nebudou příznaky pod kontrolou. Maximální zlepšení nemusí být pozorováno týdny nebo dokonce měsíce. Pokračujte v optimálním dávkování po dobu 2 týdnů; pak postupně snižujte dávkování na nejnižší účinnou udržovací úroveň. Denní dávka 200 mg není neobvyklá. Někteří pacienti vyžadují vyšší dávky (např. 800 mg denně není u propuštěných duševně nemocných pacientů neobvyklé).
HOSPITALIZOVANÍ PACIENTI AKUTNÍ SCHIZOFRENICKÉ NEBO MANIICKÉ STAVY — IM: 25 mg (1 ml). Pokud je to nutné, podejte další 25 až 50 mg injekci za 1 hodinu. Následné IM dávky zvyšujte postupně během několika dnů – až na 400 mg q4 až 6 hodin ve výjimečně závažných případech – dokud není pacient pod kontrolou. Obvykle se pacient uklidní a začne spolupracovat během 24 až 48 hodin a perorální dávky mohou být nahrazeny a zvyšovány, dokud se pacient neuklidní. Obecně stačí 500 mg denně. I když může být nezbytné postupné zvyšování na 2 000 mg denně nebo více, překračováním 1 000 mg denně po delší dobu lze obvykle dosáhnout malého terapeutického zisku. Obecně platí, že dávky by měly být nižší u starších osob, vyhublých a oslabených osob. MÉNĚ AKUTNĚ RUŠENÉ – perorálně: 25 mg třikrát denně Zvyšujte postupně, dokud není dosaženo účinné dávky – obvykle 400 mg denně. Ambulantní pacienti – perorálně: 10 mg třikrát denně nebo dvakrát denně nebo 25 mg dvakrát denně nebo třikrát denně TĚŽŠÍ PŘÍPADY — perorálně: 25 mg třikrát denně Po 1 nebo 2 dnech lze denní dávku zvyšovat o 20 až 50 mg v půltýdenních intervalech, dokud se pacient nezklidní a nebude spolupracovat . RYCHLÁ KONTROLA ZÁVAŽNÝCH PŘÍZNAKŮ – IM: 25 mg (1 ml). V případě potřeby opakujte za 1 hodinu. Následné dávky by měly být perorální, 25 až 50 mg třikrát denně
Nevolnost a zvracení — Perorálně: 10 až 25 mg q4 až 6h, prn, v případě potřeby zvýšeno. IM: 25 mg (1 ml). Pokud nedojde k hypotenzi, podávejte 25 až 50 mg q3 až 4h, prn, dokud zvracení neustane. Poté přejděte na perorální dávkování. Rektální: Jeden 100mg čípek každých 6 až 8 hodin, prn U některých pacientů stačí polovina této dávky.
BĚHEM CHIRURGIE – IM: 12,5 mg (0,5 ml). V případě potřeby opakujte za 1/2 hodiny a pokud nedojde k hypotenzi. IV: 2 mg na dílčí injekci ve 2minutových intervalech. Nepřekračujte 25 mg. Zřeďte na 1 mg/ml, tj. 1 ml (25 mg) smíchaného s 24 ml fyziologického roztoku.
Předoperační záchyt — Perorálně: 25 až 50 mg, 2 až 3 hodiny před operací. IM: 12,5 až 25 mg (0,5 až 1 ml), 1 až 2 hodiny před operací.
Neřešitelná škytavka — Orální: 25 až 50 mg třikrát denně nebo qid Pokud symptomy přetrvávají 2 až 3 dny, podejte 25 až 50 mg (1 až 2 ml) IM Pokud symptomy přetrvávají, použijte pomalou IV infuzi s pacientem na lůžku: 25 až 50 mg ( 1 až 2 ml) v 500 až 1 000 ml fyziologického roztoku. Pečlivě sledujte krevní tlak.
Akutní intermitentní porfyrie — Perorálně: 25 až 50 mg třikrát denně nebo čtyřikrát denně Může být obvykle vysazeno po několika týdnech, ale u některých pacientů může být nezbytná udržovací léčba. IM: 25 mg (1 ml) třikrát nebo čtyřikrát denně, dokud pacient nemůže užívat perorální léčbu.
Tetanus — IM: 25 až 50 mg (1 až 2 ml) podávaných 3 nebo 4krát denně, obvykle ve spojení s barbituráty. Celkové dávky a frekvence podávání musí být stanoveny podle odpovědi pacienta, počínaje nízkými dávkami a postupně zvyšovat. IV: 25 až 50 mg (1 až 2 ml). Zřeďte na alespoň 1 mg na ml a podávejte rychlostí 1 mg za minutu.
DÁVKOVÁNÍ A PODÁVÁNÍ — PEDIATRICKÍ PACIENTI (6 měsíců až 12 let věku)
Thorazin (chlorpromazin) by se obecně neměl používat u pediatrických pacientů mladších 6 měsíců, s výjimkou případů, kdy je to potenciálně život zachraňující. Neměl by se používat u stavů, pro které nebylo stanoveno specifické dávkování u dětí.
Závažné problémy s chováním — AMBULANTNÍ PACIENTI— Zvolte způsob podání podle závažnosti pacientova stavu a podle potřeby zvyšujte dávku postupně. Perorálně: 1/4 mg/lb tělesné hmotnosti q4 až 6h, prn (např. pro 40 lb dítě – 10 mg q4 až 6h). Rektální: 1/2 mg/lb tělesné hmotnosti q6 až 8h, prn (např. pro 20 až 30 lb dítě – polovina 25mg čípku q6 až 8h). IM: 1/4 mg/lb tělesné hmotnosti q6 až 8h, prn
HOSPITALIZOVANÍ PACIENTI – Stejně jako u ambulantních pacientů začněte s nízkými dávkami a dávky zvyšujte postupně. U závažných poruch chování mohou být nutné vyšší dávky (50 až 100 mg denně a u starších dětí 200 mg denně nebo více). Existuje jen málo důkazů o tom, že by se zlepšení chování u těžce narušených mentálně retardovaných pacientů dále zvýšilo dávkami nad 500 mg denně. Maximální IM dávkování: Děti do 5 let (nebo 50 liber), ne více než 40 mg/den; 5 až 12 let (nebo 50 až 100 liber), ne více než 75 mg/den s výjimkou nezvladatelných případů.
Nevolnost a zvracení — Dávkování a četnost podávání je třeba upravit podle závažnosti příznaků a odpovědi pacienta. Doba trvání aktivity po intramuskulárním podání může trvat až 12 hodin. Následné dávky mohou být v případě potřeby podávány stejnou cestou. Perorálně: 1/4 mg/lb tělesné hmotnosti (např. 40lb dítě – 10 mg q4 až 6h). Rektální: 1/2 mg/lb tělesné hmotnosti q6 až 8h, prn (např. 20 až 30 lb dítě – polovina 25mg čípku q6 až 8h). IM: 1/4 mg/lb tělesné hmotnosti q6 až 8h, prn Maximální IM dávkování: Pediatričtí pacienti 6 měsíců až 5 let. (nebo 50 liber), ne více než 40 mg/den; 5 až 12 let. (nebo 50 až 100 liber), ne více než 75 mg/den s výjimkou závažných případů. BĚHEM CHIRURGIE – IM: 1/8 mg/lb tělesné hmotnosti. V případě potřeby opakujte za 1/2 hodiny a pokud nedojde k hypotenzi. IV: 1 mg na frakční injekci ve 2minutových intervalech a nepřekračující doporučené IM dávkování. Vždy řeďte na 1 mg/ml, tj. 1 ml (25 mg) smíchaný s 24 ml fyziologického roztoku.
Předoperační záchyt — 1/4 mg/lb tělesné hmotnosti, buď perorálně 2 až 3 hodiny před operací, nebo IM 1 až 2 hodiny před.
Tetanus — IM nebo IV: 1/4 mg/lb tělesné hmotnosti q6 až 8h. Při intravenózním podání nařeďte na alespoň 1 mg/ml a podávejte rychlostí 1 mg za 2 minuty. U pacientů do 50 liber nepřekračujte 40 mg denně; 50 až 100 liber, nepřekračujte 75 mg, s výjimkou závažných případů.
Důležité poznámky ke vstřikování
Aplikujte pomalu hluboko do horního vnějšího kvadrantu hýždě.
Kvůli možným hypotenzním účinkům vyhraďte parenterální podání pro pacienty ležící na lůžku nebo pro akutní ambulantní případy a ponechejte pacienta vleže alespoň 1/2 hodiny po injekci. Pokud je podráždění problém, zřeďte injekci fyziologickým roztokem nebo 2% prokainem; míchání s jinými látkami ve stříkačce se nedoporučuje. Subkutánní injekce se nedoporučuje. Vyhněte se aplikaci neředěného thorazinu (chlorpromazinu) do žíly. IV cesta je pouze pro těžkou škytavku, operaci a tetanus.
Kvůli možnosti kontaktní dermatitidy se vyhněte kontaktu roztoku na ruce nebo oděv. Tento roztok by měl být chráněn před světlem. Toto je čirý, bezbarvý až světle žlutý roztok; mírné nažloutlé zabarvení nezmění účinnost. Pokud je roztok výrazně zbarven, je třeba jej zlikvidovat. Informace o citlivosti na siřičitany viz VAROVÁNÍ části tohoto označení.
Poznámka ke koncentrátu: Když má být koncentrát použit, přidejte požadovanou dávku koncentrátu do 60 ml (2 fl oz) nebo více ředidla těsně před podáním. To zajistí chutnost a stabilitu. Vehikula doporučená pro ředění jsou: rajčatová nebo ovocná šťáva, mléko, jednoduchý sirup, pomerančový sirup, sycené nápoje, káva, čaj nebo voda. Lze použít i polotuhé potraviny (polévky, pudinky atd.). Koncentrát je citlivý na světlo; měl by být chráněn před světlem a dávkován v lahvích z jantarového skla. Chlazení není nutné.
JAK DODÁVÁNO
Tablety: 10 mg, v lahvičkách po 100; 25 mg nebo 50 mg, v lahvičkách po 100 a 1000. Pro použití u těžkých neuropsychiatrických stavů, 100 mg a 200 mg, v lahvičkách po 100 a 1000.
NDC 0007-5073-20 10 mg 100's NDC 0007-5074-20 25 mg 100's NDC 0007-5074-30 25 mg 1000's NDC 0007-5076-20 0707 mg-07100507070 mg-100507070071071 20 100 mg 100's NDC 0007-5077-30 100 mg 1000's NDC 0007-5079-20 200 mg 100's NDC 0007-5079-30 200 mg 1000's
Značka tobolek s prodlouženým uvolňováním Spansule®: 30 mg, 75 mg nebo 150 mg, v lahvičkách po 50.
NDC 0007-5063-15 30 mg 50. let NDC 0007-5064-15 75 mg 50. let NDC 0007-5066-15 150 mg 50. let
Ampulky: 1 ml a 2 ml (25 mg/ml), v krabičkách po 10 kusech.
NDC 0007-5060-11 25 mg/ml v 1 ml ampulích (krabička po 10) NDC 0007-5061-11 25 mg/ml v 2 ml ampulích (krabice po 10)
Vícedávkové lahvičky: 10 ml (25 mg/ml), v krabičkách po 1.
NDC 0007-5062-01 25 mg/ml v 10ml vícedávkových lahvičkách (krabice po 1)
Sirup: 10 mg/5 ml, v lahvích o objemu 4 fl oz.
NDC 0007-5072-44 10 mg/5 ml 4 fl oz
Čípky: 25 mg nebo 100 mg, v krabičkách po 12.
NDC 0007-5070-03 25 mg (krabička po 12) NDC 0007-5071-03 100 mg (krabička po 12)
Všechny lékové formy kromě sirupu by měly být skladovány při teplotě mezi 15° a 30°C (59° a 86°F). Sirup by měl být skladován při teplotě do 25 °C (77 °F).
*fenytoin, Parke-Davis. † metrizamid, Sanofi Winthrop Pharmaceuticals. ‡ norepinefrin bitartrát, Sanofi Winthrop Pharmaceuticals. §fenylefrin hydrochlorid, Sanofi Winthrop Pharmaceuticals. || difenhydramin hydrochlorid, Parke-Davis.
VAROVÁNÍ : Thorazin® (chlorpromazine) Kapsle Spansule jsou vyrobeny z tetrachlormethanu a methylchloroformu, látek, které poškozují veřejné zdraví a životní prostředí ničením ozónu v horních vrstvách atmosféry.
Datum revize FDA: 22. 4. 1998. Informace výrobce: n/a
VEDLEJŠÍ EFEKTY
Poznámka: Některé nežádoucí účinky thorazinu (chlorpromazinu) se mohou vyskytnout s větší pravděpodobností nebo se mohou vyskytnout s větší intenzitou u pacientů se zvláštními zdravotními problémy, např. u pacientů s mitrální insuficiencí nebo feochromocytomem došlo po doporučených dávkách k těžké hypotenzi.
Ospalost , obvykle mírné až středně závažné, se může objevit, zejména během prvního nebo druhého týdne, poté obvykle vymizí. V případě potíží může být dávka snížena.
B Celkový výskyt byl nízký, bez ohledu na indikaci nebo dávkování. Většina vyšetřovatelů dochází k závěru, že jde o reakci citlivosti. Většina případů se vyskytuje mezi druhým a čtvrtým týdnem terapie. Klinický obraz připomíná infekční hepatitidu s laboratorními rysy obstrukční žloutenky spíše než s poškozením parenchymu. Obvykle je okamžitě reverzibilní po vysazení léku; byla však hlášena chronická žloutenka.
Neexistují žádné nezvratné důkazy o tom, že by již existující onemocnění jater činilo pacienty náchylnějšími k žloutence. Alkoholici s cirhózou byli úspěšně léčeni Thorazinem (chlorpromazinem) bez komplikací. U pacientů s onemocněním jater by však měl být lék používán s opatrností. Pacienti, kteří prodělali žloutenku s fenothiazinem, by pokud možno neměli být znovu vystaveni thorazinu (chlorpromazinu) nebo jiným fenothiazinům.
Pokud se objeví horečka s příznaky podobnými chřipce, měly by být provedeny příslušné jaterní studie. Pokud testy naznačují abnormalitu, ukončete léčbu.
Testy jaterních funkcí u žloutenky vyvolané lékem mohou napodobovat extrahepatální obstrukci; odmítnout explorativní laparotomii, dokud se nepotvrdí extrahepatální obstrukce.
Hematologické poruchy včetně agranulocytózy, eozinofilie, leukopenie, hemolytické anémie, aplastické anémie, trombocytopenické purpury a pancytopenie.
Agranulocytóza — Varujte pacienty, aby hlásili náhlý výskyt bolesti v krku nebo jiné příznaky infekce. Pokud počet bílých krvinek a diferenciální počty naznačují buněčnou depresi, přerušte léčbu a zahajte antibiotickou a jinou vhodnou terapii.
Většina případů se objevila mezi čtvrtým a desátým týdnem terapie; pacienti by měli být během tohoto období pečlivě sledováni.
Mírná suprese bílých krvinek není indikací k ukončení léčby, pokud není doprovázena příznaky popsanými výše.
Kardiovaskulární
Hypotenzní účinky — Po první injekci se může objevit posturální hypotenze, prostá tachykardie, chvilkové mdloby a závratě; občas po následných injekcích; zřídka, po první perorální dávce. Obvykle je zotavení spontánní a příznaky vymizí během 1/2 až 2 hodin. Příležitostně mohou být tyto účinky závažnější a déletrvající a mohou způsobit stav podobný šoku.
Aby se minimalizovala hypotenze po injekci, nechte pacienta ležet a pozorujte jej alespoň 1/2 hodiny. Pro kontrolu hypotenze umístěte pacienta do nízké polohy se zvednutými nohami. Pokud je vyžadován vazokonstriktor, jsou nejvhodnější Levophed® *** a Neo-Synephrine® §. Jiné presorické látky, včetně epinefrinu, by se neměly používat, protože mohou způsobit paradoxní další snížení krevního tlaku.
Změny EKG — zvláště nespecifické, obvykle reverzibilní zkreslení vln Q a T — byly pozorovány u některých pacientů užívajících fenothiazinové trankvilizéry, včetně thorazinu (chlorpromazinu).
Poznámka: Byla hlášena náhlá smrt, zřejmě v důsledku zástavy srdce.
CNS reakce
Neuromuskulární (extrapyramidové) reakce — Neuromuskulární reakce zahrnují dystonie, motorický neklid, pseudoparkinsonismus a tardivní dyskinezi a zdá se, že jsou závislé na dávce. Jsou diskutovány v následujících odstavcích:
Dystonie Příznaky mohou zahrnovat křeče šíjových svalů, někdy progredující do akutní, reverzibilní torticollis; ztuhlost extenzorů zádových svalů, někdy progredující do opisthotonos; karpopedální křeče, trismus, potíže s polykáním, okulogyrická krize a protruze jazyka.

Ty obvykle odezní během několika hodin a téměř vždy do 24 až 48 hodin po vysazení léku.
mírných případech často stačí uklidnění nebo barbiturát. Ve středně závažných případech barbituráty obvykle přinesou rychlou úlevu. V závažnějších případech u dospělých vede podání antiparkinsonismu, kromě levodopy, obvykle k rychlému ústupu symptomů. U dětí (ve věku 1 až 12 let) uklidnění a barbituráty obvykle potlačí příznaky. (Nebo může být užitečný parenterální Benadryl® ll. Viz informace o předepisování Benadrylu pro vhodné dávkování u dětí.) Pokud vhodná léčba antiparkinsonismem nebo Benadryl nedokáže zvrátit příznaky a symptomy, měla by být diagnóza přehodnocena.
V případě potřeby by měla být použita vhodná podpůrná opatření, jako je udržování průchodnosti dýchacích cest a adekvátní hydratace. Pokud je léčba obnovena, měla by být podávána v nižší dávce. Pokud se tyto příznaky objeví u dětí nebo těhotných pacientek, lék by neměl být znovu nasazen.
Motorický neklid: Příznaky mohou zahrnovat neklid nebo nervozitu a někdy nespavost. Tyto příznaky často spontánně vymizí. Někdy mohou být tyto symptomy podobné původním neurotickým nebo psychotickým symptomům. Dávkování by se nemělo zvyšovat, dokud tyto nežádoucí účinky neustoupí.
Pokud se tyto příznaky stanou příliš obtížnými, lze je obvykle kontrolovat snížením dávky nebo změnou léku. Pomoci může léčba antiparkinsoniky, benzodiazepiny nebo propranololem.
Pseudoparkinsonismus: Příznaky mohou zahrnovat: maskovité obličeje, slintání, třes, pilulkový pohyb, ztuhlost ozubených kol a šouravou chůzi. Ve většině případů jsou tyto příznaky snadno kontrolovány, když je současně podávána antiparkinsonika. Antiparkinsonika by se měla používat pouze v případě potřeby. Obecně postačí terapie v délce několika týdnů až 2 nebo 3 měsíců. Po této době by měli být pacienti vyhodnoceni, aby se zjistilo, zda potřebují pokračovat v léčbě. (Poznámka: Levodopa nebyla shledána účinnou u pseudoparkinsonismu vyvolaného antipsychotiky.) Občas je nutné snížit dávku thorazinu (chlorpromazinu) nebo lék vysadit.
Tardivní dyskineze: Stejně jako u všech antipsychotik se tardivní dyskineze může objevit u některých pacientů na dlouhodobé léčbě nebo se může objevit po ukončení farmakoterapie. Syndrom se také může vyvinout, i když mnohem méně často, po relativně krátkých obdobích léčby nízkými dávkami. Tento syndrom se vyskytuje u všech věkových skupin. Ačkoli se zdá, že jeho prevalence je nejvyšší mezi staršími pacienty, zejména staršími ženami, není možné spoléhat na odhady prevalence, které by na začátku antipsychotické léčby předpověděly, u kterých pacientů se syndrom pravděpodobně rozvine. Příznaky jsou trvalé a u některých pacientů se zdají být nevratné. Syndrom je charakterizován rytmickými mimovolními pohyby jazyka, obličeje, úst nebo čelisti (např. vyčnívání jazyka, nafouknutí tváří, svraštění úst, žvýkací pohyby). Někdy mohou být doprovázeny mimovolními pohyby končetin. Ve vzácných případech jsou tyto mimovolní pohyby končetin jedinými projevy tardivní dyskineze. Byla také popsána varianta tardivní dyskineze, tardivní dystonie.
Není známa žádná účinná léčba tardivní dyskineze; antiparkinsonika nezmírňují příznaky tohoto syndromu. Pokud je to klinicky proveditelné, doporučuje se vysadit všechna antipsychotika, pokud se tyto příznaky objeví. Pokud je nutné obnovit léčbu nebo zvýšit dávku léku nebo přejít na jiné antipsychotikum, může být syndrom maskován.
Bylo hlášeno, že jemné vermikulární pohyby jazyka mohou být časným příznakem syndromu a pokud je léčba v té době ukončena, syndrom se nemusí rozvinout.
Nežádoucí účinky na chování — Psychotické příznaky a katatonické stavy byly hlášeny vzácně.
Další účinky na CNS — Neuroleptický maligní syndrom (NMS) byl hlášen v souvislosti s antipsychotiky. (Vidět VAROVÁNÍ .) Byl hlášen mozkový edém.
Byly hlášeny konvulzivní záchvaty (petit mal a grand mal), zejména u pacientů s abnormalitami EEG nebo s těmito poruchami v anamnéze.
Byla také popsána abnormalita proteinů mozkomíšního moku.
Jsou pozorovány alergické reakce mírného urtikariálního typu nebo fotosenzitivity. Vyhněte se nadměrnému vystavení slunci. Příležitostně byly hlášeny závažnější reakce, včetně exfoliativní dermatitidy.
Kontaktní dermatitida byla hlášena u ošetřujícího personálu; v souladu s tím se doporučuje použití gumových rukavic při podávání tekutého nebo injekčního thorazinu (chlorpromazinu).
Kromě toho bylo hlášeno astma, laryngeální edém, angioneurotický edém a anafylaktoidní reakce.
Endokrinní poruchy U žen při vysokých dávkách může dojít ke kojení a mírnému překrvení prsů. Pokud přetrvává, snižte dávku nebo lék vysaďte. Byly hlášeny falešně pozitivní těhotenské testy, ale je méně pravděpodobné, že se vyskytnou při použití sérového testu. Byla také hlášena amenorea a gynekomastie. Byly hlášeny hyperglykémie, hypoglykémie a glykosurie.
Autonomní reakce : Občasné sucho v ústech; ucpaný nos; nevolnost; zácpa; zácpa; adynamický ileus; zadržování moči; priapismus; mióza a mydriáza, atonický tračník, poruchy ejakulace/impotence.
Zvláštní úvahy při dlouhodobé léčbě: Pigmentace kůže a oční změny se objevily u některých pacientů, kteří užívali značné dávky thorazinu (chlorpromazinu) po delší dobu.
Pigmentace kůže — Vzácné případy pigmentace kůže byly pozorovány u hospitalizovaných duševně nemocných, především u žen, které užívaly lék obvykle 3 roky nebo déle v dávkách od 500 mg do 1500 mg denně. Pigmentové změny, omezené na exponované oblasti těla, sahají od téměř nepostřehnutelného ztmavnutí kůže až po břidlicově šedou barvu, někdy s fialovým odstínem. Histologické vyšetření odhalí pigment, hlavně v dermis, což je pravděpodobně komplex podobný melaninu. Pigmentace může po vysazení léku vyblednout.
Oční změny — Oční změny se vyskytovaly častěji než pigmentace kůže a byly pozorovány u pigmentovaných i nepigmentovaných pacientů užívajících thorazin (chlorpromazin) obvykle po dobu 2 let nebo déle v dávkách 300 mg denně a vyšších. Oční změny jsou charakterizovány ukládáním jemných částic v čočce a rohovce. V pokročilejších případech byly pozorovány hvězdicovité opacity také v přední části čočky. Povaha očních ložisek nebyla dosud stanovena. Malý počet pacientů se závažnějšími očními změnami měl určitou poruchu zraku. Kromě těchto změn rohovky a čočky byly hlášeny epiteliální keratopatie a pigmentární retinopatie. Zprávy naznačují, že oční léze mohou po vysazení léku ustoupit.
Protože se zdá, že výskyt očních změn souvisí s úrovněmi dávek a/nebo délkou léčby, doporučuje se, aby dlouhodobí pacienti se středními až vysokými dávkami podstupovali pravidelné oční prohlídky.
Etiologie — Etiologie obou těchto reakcí není jasná, ale expozice světlu spolu s dávkováním/délkou léčby se zdá být nejvýznamnějším faktorem. Pokud je pozorována některá z těchto reakcí, lékař by měl zvážit přínos pokračování léčby oproti možným rizikům a na základě individuálního případu rozhodnout, zda pokračovat v současné léčbě, snížit dávkování nebo vysadit lék.
Další nežádoucí účinky: Po velkých IM dávkách se může objevit mírná horečka. Byla hlášena hyperpyrexie. Někdy dochází ke zvýšení chuti k jídlu a zvýšení hmotnosti. Byl hlášen periferní edém a syndrom podobný systémovému lupus erythematodes.
Poznámka: U pacientů užívajících fenothiaziny byly občas hlášeny náhlé úmrtí. V některých případech se zdálo, že příčinou byla zástava srdce nebo asfyxie v důsledku selhání reflexu kašle.
DROGOVÉ INTERAKCE
Nebyly poskytnuty žádné informace.
VAROVÁNÍ
Extrapyramidové symptomy, které se mohou vyskytnout sekundárně po thorazinu (chlorpromazinu), mohou být zaměněny s příznaky centrálního nervového systému nediagnostikovaného primárního onemocnění odpovědného za zvracení, např. Reyeův syndrom nebo jiná encefalopatie. Použití thorazinu (chlorpromazinu) a dalších potenciálních hepatotoxinů je třeba se vyhnout dětem a dospívajícím, jejichž známky a příznaky naznačují Reyeův syndrom.
Tardivní dyskineze: pacientů léčených antipsychotiky se může vyvinout tardivní dyskineze, syndrom sestávající z potenciálně ireverzibilních, mimovolních, dyskinetických pohybů. Ačkoli se zdá, že prevalence syndromu je nejvyšší u starších osob, zejména u starších žen, není možné spoléhat na odhady prevalence, které by na začátku antipsychotické léčby předpověděly, u kterých pacientů se syndrom pravděpodobně rozvine. Není známo, zda se antipsychotické léčivé přípravky liší svým potenciálem způsobit tardivní dyskinezi.
Předpokládá se, že jak riziko rozvoje syndromu, tak pravděpodobnost, že se stane nevratným, se zvyšuje s délkou léčby a celkovou kumulativní dávkou antipsychotických léků podávaných pacientovi. Syndrom se však může vyvinout, i když mnohem méně často, po relativně krátkých obdobích léčby nízkými dávkami.
Není známa žádná léčba prokázaných případů tardivní dyskineze, ačkoli syndrom může částečně nebo úplně odeznít, pokud je antipsychotická léčba vysazena. Samotná antipsychotická léčba však může potlačit (nebo částečně potlačit) známky a symptomy syndromu, a tím případně maskovat základní chorobný proces. Účinek, který má symptomatická suprese na dlouhodobý průběh syndromu, není znám.
Vzhledem k těmto úvahám by měla být antipsychotika předepisována způsobem, který s největší pravděpodobností minimalizuje výskyt tardivní dyskineze. Chronická antipsychotická léčba by měla být obecně vyhrazena pro pacienty, kteří trpí chronickým onemocněním, o kterém 1) je známo, že reagují na antipsychotika, a 2) pro které není dostupná nebo vhodná alternativní, stejně účinná, ale potenciálně méně škodlivá léčba. U pacientů, kteří vyžadují chronickou léčbu, je třeba hledat nejnižší dávku a nejkratší dobu trvání léčby, která vede k uspokojivé klinické odpovědi. Potřeba pokračování v léčbě by měla být pravidelně přehodnocována.
Pokud se u pacienta užívajícího antipsychotika objeví známky a příznaky tardivní dyskineze, je třeba zvážit vysazení léku. Někteří pacienti však mohou vyžadovat léčbu i přes přítomnost syndromu.
Další informace o popisu tardivní dyskineze a její klinické detekci naleznete v částech o OPATŘENÍ a NEŽÁDOUCÍ REAKCE .
Neuroleptický maligní syndrom (NMS): V souvislosti s antipsychotiky byl hlášen potenciálně fatální komplex symptomů, někdy označovaný jako neuroleptický maligní syndrom (NMS). Klinickými projevy NMS jsou hyperpyrexie, svalová rigidita, změněný duševní stav a známky autonomní nestability (nepravidelný puls nebo krevní tlak, tachykardie, pocení a srdeční dysrytmie).
Diagnostické hodnocení pacientů s tímto syndromem je složité. Při stanovení diagnózy je důležité identifikovat případy, kdy klinický obraz zahrnuje jak závažná zdravotní onemocnění (např. zápal plic, systémová infekce atd.), tak neléčené nebo nedostatečně léčené extrapyramidové příznaky a symptomy (EPS). Další důležitá hlediska v diferenciální diagnostice zahrnují centrální anticholinergní toxicitu, úpal, horečku po drogách a primární patologii centrálního nervového systému (CNS).
Léčba NMS by měla zahrnovat 1) okamžité vysazení antipsychotik a jiných léků, které nejsou nezbytné pro souběžnou léčbu, 2) intenzivní symptomatickou léčbu a lékařské sledování a 3) léčbu jakýchkoli doprovodných závažných zdravotních problémů, pro které je k dispozici specifická léčba. Neexistuje obecná shoda ohledně specifických farmakologických léčebných režimů pro nekomplikovaný NMS.
Vyžaduje-li pacient po zotavení z NMS léčbu antipsychotickými léky, je třeba pečlivě zvážit případné znovuzavedení lékové terapie. Pacient by měl být pečlivě sledován, protože byly hlášeny recidivy NMS.
U několika pacientů léčených lithiem a antipsychotiky se vyskytl encefalopatický syndrom (charakterizovaný slabostí, letargií, horečkou, třesem a zmateností, extrapyramidovými příznaky, leukocytózou, zvýšenými sérovými enzymy, BUN a FBS). V některých případech byl syndrom následován nevratným poškozením mozku. Vzhledem k možnému kauzálnímu vztahu mezi těmito příhodami a současným podáváním lithia a antipsychotik by pacienti užívající takovou kombinovanou léčbu měli být pečlivě sledováni pro včasné známky neurologické toxicity a pokud se takové příznaky objeví, léčba by měla být okamžitě přerušena. Tento encefalopatický syndrom může být podobný nebo stejný jako neuroleptický maligní syndrom (NMS).
Ampulky a vícedávkové lahvičky s thorazinem (chlorpromazinem) obsahují hydrogensiřičitan sodný a siřičitan sodný, siřičitany, které mohou způsobit reakce alergického typu včetně anafylaktických příznaků a život ohrožujících nebo méně závažných astmatických epizod u některých citlivých osob. Celková prevalence sulfitové senzitivity v obecné populaci je neznámá a pravděpodobně nízká. Senzitivita na siřičitany je pozorována častěji u astmatiků než u neastmatických lidí.
Pacienti s útlumem kostní dřeně nebo s dříve prokázanou hypersenzitivní reakcí (např. krevní dyskrazie, žloutenka) na fenothiazin by neměli dostávat žádný fenothiazin, včetně thorazinu (chlorpromazinu), pokud podle úsudku lékaře potenciální přínos léčby nepřeváží nad možné nebezpečí.
Thorazin (chlorpromazin) může poškodit duševní a/nebo fyzické schopnosti, zejména během prvních několika dnů léčby. Proto varujte pacienty před činnostmi vyžadujícími ostražitost (např. řízení vozidel nebo strojů).
Je třeba se vyhnout užívání alkoholu s tímto lékem kvůli možným aditivním účinkům a hypotenzi. Thorazin (chlorpromazin) může působit proti antihypertenznímu účinku guanethidinu a příbuzných sloučenin.
Použití v těhotenství: Bezpečnost použití thorazinu (chlorpromazinu) během těhotenství nebyla stanovena. Proto se nedoporučuje, aby byl lék podáván těhotným pacientkám, kromě případů, kdy je to podle úsudku lékaře nezbytné. Potenciální přínosy by měly jasně převažovat nad možnými riziky. U novorozenců, jejichž matky užívaly fenothiaziny, byly hlášeny případy prodloužené žloutenky, extrapyramidových příznaků, hyperreflexie nebo hyporeflexie.
Reprodukční studie na hlodavcích prokázaly potenciál pro embryotoxicitu, zvýšenou novorozeneckou mortalitu a přenos léčiva na ošetřovatelství. Testy na potomcích hlodavců léčených léky prokázaly sníženou výkonnost. Nelze vyloučit možnost trvalého neurologického poškození.
Kojící matky: Existují důkazy, že chlorpromazin je vylučován do mateřského mléka kojících matek. Vzhledem k možnosti závažných nežádoucích účinků chlorpromazinu u kojených dětí by mělo být rozhodnuto, zda přerušit kojení nebo přerušit podávání léku, přičemž je třeba vzít v úvahu důležitost léku pro matku.
OPATŘENÍ
Všeobecné
Vzhledem k pravděpodobnosti, že se u některých pacientů chronicky vystavených antipsychotikům vyvine tardivní dyskineze, doporučuje se, aby všichni pacienti, u kterých se uvažuje o chronickém užívání, dostali, pokud je to možné, úplné informace o tomto riziku. Rozhodnutí informovat pacienty a/nebo jejich opatrovníky musí samozřejmě brát v úvahu klinické okolnosti a schopnost pacienta porozumět poskytovaným informacím.
Thorazin (chlorpromazin) by měl být podáván s opatrností osobám s kardiovaskulárním, jaterním nebo renálním onemocněním. Existují důkazy, že pacienti s anamnézou jaterní encefalopatie v důsledku cirhózy mají zvýšenou citlivost na účinky thorazinu (chlorpromazinu) na CNS (tj. zhoršenou cerebraci a abnormální zpomalení EEG).
Vzhledem ke svému tlumivému účinku na CNS by měl být Thorazin (chlorpromazin) používán s opatrností u pacientů s chronickými respiračními poruchami, jako je těžké astma, emfyzém a akutní respirační infekce, zejména u dětí (ve věku 1 až 12 let).
Protože Thorazin (chlorpromazin) může potlačit kašlací reflex, je možné vdechnutí zvratků.
Thorazin (chlorpromazin) prodlužuje a zesiluje působení látek tlumících CNS, jako jsou anestetika, barbituráty a narkotika. Při současném podávání thorazinu (chlorpromazinu) je zapotřebí přibližně 1/4 až 1/2 obvyklé dávky těchto látek. Pokud se thorazin (chlorpromazin) nepodává ke snížení požadavků na léky tlumící CNS, je nejlepší takové tlumivé léky vysadit před zahájením léčby thorazinem (chlorpromazinem). Tyto látky mohou být následně obnoveny v nízkých dávkách a podle potřeby zvýšeny.
Poznámka: Thorazin (chlorpromazin) nezesilňuje antikonvulzivní účinek barbiturátů. Dávkování antikonvulziv, včetně barbiturátů, by se proto nemělo snižovat, pokud je zahájena léčba thorazinem (chlorpromazinem). Místo toho začněte thorazinem (chlorpromazinem) v nízkých dávkách a zvyšujte podle potřeby.
Používejte opatrně u osob, které budou vystaveny extrémnímu teplu, organofosforovým insekticidům a u osob užívajících atropin nebo podobné léky.
Antipsychotika zvyšují hladiny prolaktinu; elevace přetrvává při chronickém podávání. Experimenty na tkáňových kulturách naznačují, že přibližně 1/3 lidských karcinomů prsu je in vitro závislých na prolaktinu, což je faktor potenciální důležitosti, pokud se uvažuje o předepisování těchto léků u pacientky s dříve zjištěným karcinomem prsu. Přestože byly hlášeny poruchy jako galaktorea, amenorea, gynekomastie a impotence, klinický význam zvýšených hladin sérového prolaktinu je u většiny pacientů neznámý. Po chronickém podávání antipsychotik byl u hlodavců zjištěn nárůst novotvarů mléčné žlázy. Dosud provedené klinické ani epidemiologické studie však neprokázaly souvislost mezi chronickým podáváním těchto léků a tumorigenezí mléčné žlázy; dostupné důkazy jsou v tuto chvíli považovány za příliš omezené na to, aby byly průkazné.
hlodavců léčených určitými antipsychotiky byly prokázány chromozomální aberace ve spermatocytech a abnormální spermie.
Stejně jako u všech léků, které mají anticholinergní účinek a/nebo způsobují mydriázu, by měl být chlorpromazin používán s opatrností u pacientů s glaukomem.
Chlorpromazin snižuje účinek perorálních antikoagulancií.
Fenothiaziny mohou způsobit alfa-adrenergní blokádu.
Chlorpromazin může snížit křečový práh; může být nutné upravit dávkování antikonvulziv. Nedochází k zesílení antikonvulzivních účinků. Bylo však hlášeno, že chlorpromazin může interferovat s metabolismem Dilantinu® * a tím urychlit toxicitu Dilantinu.
Současné podávání s propranololem vede ke zvýšení plazmatických hladin obou léčiv.
Thiazidová diuretika mohou zvýraznit ortostatickou hypotenzi, která se může objevit u fenothiazinů.
Přítomnost fenothiazinů může způsobit falešně pozitivní výsledky testu na fenylketonurii (PKU).
Léky, které snižují práh záchvatů, včetně derivátů fenothiazinu, by se neměly používat s Amipaque®†. Stejně jako u jiných fenothiazinových derivátů by thorazin (chlorpromazin) měl být přerušen nejméně 48 hodin před myelografií, neměl by být znovu zahájen nejméně 24 hodin po zákroku a neměl by být používán ke kontrole nevolnosti a zvracení, které se vyskytují před myelografií nebo po zákroku. s Amipaque.
Dlouhodobá terapie: Aby se snížila pravděpodobnost nežádoucích reakcí souvisejících s kumulativním účinkem léku, pacienti s anamnézou dlouhodobé léčby thorazinem (chlorpromazinem) a/nebo jinými antipsychotiky by měli být pravidelně hodnoceni, aby se rozhodlo, zda lze snížit udržovací dávku nebo přerušit léčbu.
Antiemetický účinek: Antiemetický účinek thorazinu (chlorpromazinu) může maskovat známky a příznaky předávkování jinými léky a může zatemnit diagnózu a léčbu jiných stavů, jako je střevní obstrukce, nádor na mozku a Reyeův syndrom. (Vidět VAROVÁNÍ .)
Když se Thorazin (chlorpromazin) používá s chemoterapeutiky proti rakovině, zvracení jako známka toxicity těchto látek může být zakryto antiemetickým účinkem Thorazinu (chlorpromazinu).
Náhlý výběr: Stejně jako ostatní fenothiaziny není ani u thorazinu (chlorpromazinu) známo, že by způsoboval psychickou závislost a nevyvolává toleranci ani závislost. Po náhlém vysazení léčby vysokými dávkami se však mohou objevit některé příznaky připomínající příznaky fyzické závislosti, jako je gastritida, nauzea a zvracení, závratě a třes. Těmto příznakům lze obvykle předejít nebo je omezit postupným snižováním dávky nebo pokračováním v souběžném podávání antiparkinsonických látek po dobu několika týdnů po vysazení thorazinu (chlorpromazinu).
PŘEDÁVKOVAT
(Viz také NEŽÁDOUCÍ REAKCE .)
PŘÍZNAKY – Primárně symptomy deprese centrálního nervového systému až do ospalosti nebo kómatu. Hypotenze a extrapyramidové příznaky.
Mezi další možné projevy patří agitovanost a neklid, křeče, horečka, autonomní reakce jako sucho v ústech a ileus, změny EKG a srdeční arytmie.
LÉČBA – Je důležité určit další léky, které pacient užívá, protože v situacích předávkování je běžná léčba více léky. Léčba je v podstatě symptomatická a podpůrná. Včasný výplach žaludku je užitečný. Udržujte pacienta pod dohledem a udržujte volné dýchací cesty, protože postižení extrapyramidového mechanismu může při těžkém předávkování způsobit dysfagii a dýchací potíže. Nepokoušejte se vyvolat zvracení, protože se může rozvinout dystonická reakce hlavy nebo krku, která by mohla vést k aspiraci zvratků. Extrapyramidové příznaky lze léčit léky proti parkinsonismu, barbituráty nebo Benadrylem. Viz informace o předepisování těchto produktů. Je třeba dbát na to, aby nedošlo ke zvýšení respirační deprese.
Pokud je žádoucí podání stimulantu, doporučuje se amfetamin, dextroamfetamin nebo kofein s benzoátem sodným. Je třeba se vyhnout stimulantům, které mohou způsobit křeče (např. pikrotoxin nebo pentylentetrazol).
Pokud se objeví hypotenze, měla by být zahájena standardní opatření pro zvládnutí oběhového šoku. Pokud je žádoucí podat vazokonstriktor, jsou nejvhodnější Levophed a Neo-Synephrine. Jiné presorické látky, včetně epinefrinu, se nedoporučují, protože deriváty fenothiazinu mohou zvrátit obvyklý elevační účinek těchto látek a způsobit další snížení krevního tlaku.
Omezené zkušenosti ukazují, že fenothiaziny nejsou dialyzovatelné.
Zvláštní poznámka ke kapslím Spansule® — Vzhledem k tomu, že velká část léků ve formě kapslí Spansule je potažena pro postupné uvolňování, léčba zaměřená na zvrácení účinků požitého léku a na podporu pacienta by měla pokračovat tak dlouho, dokud přetrvávají příznaky předávkování. Fyziologické léky jsou užitečné pro urychlení evakuace pelet, které ještě neuvolnily léky.
KONTRAINDIKACE
Nepoužívat u pacientů se známou přecitlivělostí na fenothiaziny.
Nepoužívat v komatózních stavech nebo v přítomnosti velkého množství látek tlumících centrální nervový systém (alkohol, barbituráty, narkotika atd.).
KLINICKÁ FARMAKOLOGIE
AKCE
Přesný mechanismus, kterým jsou produkovány terapeutické účinky chlorpromazinu, není znám. Hlavní farmakologické účinky jsou psychotropní. Má také sedativní a antiemetický účinek.
Chlorpromazin působí na všech úrovních centrálního nervového systému – především na subkortikálních úrovních – a také na více orgánových systémech. Chlorpromazin má silnou antiadrenergní a slabší periferní anticholinergní aktivitu; gangliová blokáda je relativně malá. Má také mírnou antihistaminovou a antiserotoninovou aktivitu.
INFORMACE PRO PACIENTA
Nebyly poskytnuty žádné informace. Podívejte se prosím na VAROVÁNÍ a OPATŘENÍ sekce.
